No dia 2 de junho, Jundiaí confirmou a primeira morte por febre amarela no município. A fatalidade ocorreu sete anos após a cidade passar sem nenhum registro da doença. Segundo a prefeitura, o paciente, de 41 anos, não tinha histórico de vacinação contra a doença.
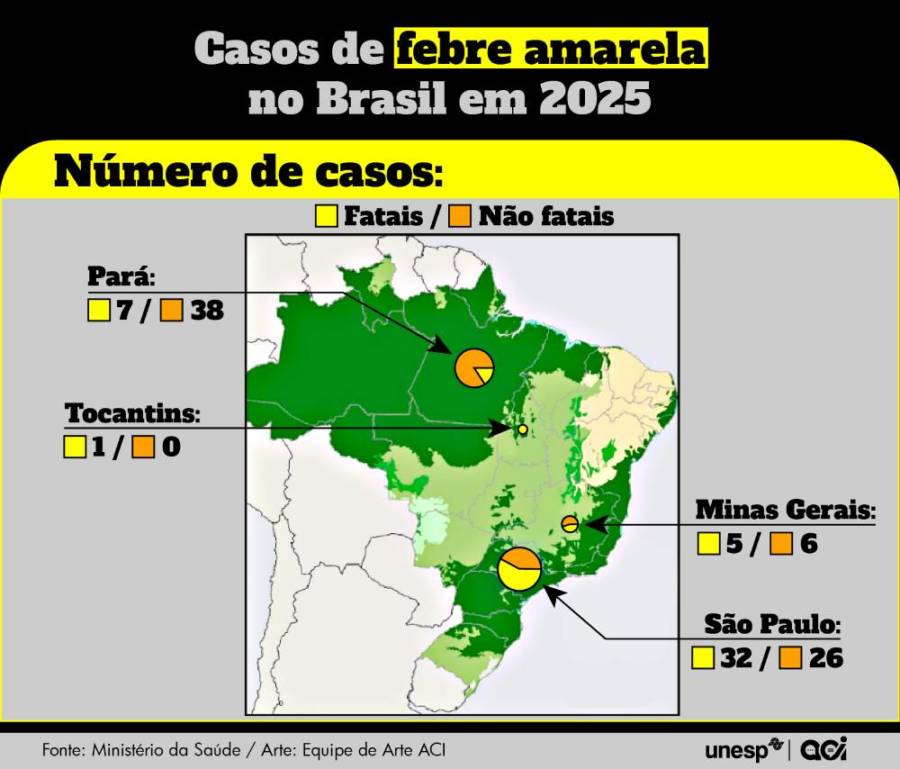
O ocorrido se deu em meio a alertas da Organização Mundial da Saúde (OMS) e da Organização Pan-Americana de Saúde (OPAS) sobre o risco elevado de febre amarela para a saúde pública na região das Américas. Nos primeiros cinco meses de 2025, o número de casos aumentou cerca de quatro vezes em comparação ao ano passado. Nesse cenário, o Brasil está à frente: tanto no número de ocorrências, quanto no número de mortes causadas pela doença. Dados publicados em 10 de junho no Painel de Monitoramento das Arboviroses, do Ministério da Saúde, apontam para 115 casos confirmados, incluindo 45 óbitos, sendo que apenas um dos casos apresentou antecedente de vacinação contra febre amarela.
Entre as principais preocupações do órgão internacional está a baixa cobertura vacinal. Segundo o Ministério da Saúde, em 2023, cerca de 70% da população estava vacinada contra a febre amarela. A recomendação para controle da doença é que a cobertura vacinal atinja pelo menos 95% das pessoas em áreas de risco. Em relação à meta alcançada por município, dados da plataforma VacinaBR, lançada pelo Instituto Questão de Ciência (IQC) e pela Sociedade Brasileira de Imunizações (SBIm), apontam que, em 2023, apenas 25% dos municípios brasileiros atingiram a meta de cobertura contra a enfermidade. Apesar da marca ainda ser baixa, ela representa um aumento de quase 10% em relação à 2022.
Outro fator de preocupação apontado pela OPAS é o fato de os novos surtos estarem ocorrendo em regiões mais urbanizadas. Em 2024, a maior parte dos registros de febre amarela ocorreram ao longo da região amazônica. Em contrapartida, neste ano os casos estão concentrados, principalmente, no estado de São Paulo e no departamento de Tolima, na Colômbia, também fora da área amazônica. “O problema da chegada do vírus a regiões superpopulosas é que sua transmissão se acelera. Ele se depara com um cenário ideal: os mosquitos, que servem como vetores, áreas de mata, macacos e pessoas não vacinadas”, diz o médico virologista Maurício Nogueira Lacerda, docente da Faculdade de Medicina de São José do Rio Preto (FAMERP).
Nogueira participou de um estudo publicado em abril deste ano na revista científica Emerging Infectious Diseases. Entre maio de 2021 e junho de 2022, os pesquisadores coletaram 687 amostras de mosquitos do gênero Haemagogus na Reserva Florestal Adolpho Ducke, localizada na divisa de Manaus. A partir desse levantamento, foi estimado que cerca de cinco mosquitos a cada mil estavam infectados. Todos os mosquitos com presença do vírus da febre amarela foram encontrados próximos a Manaus, a apenas 500 metros do limite da mata, o que reforça a ideia de que as zonas de transição entre floresta e cidade concentram o maior risco de transmissão.
“A detecção do YFV em florestas tropicais próximas a áreas rurais e periurbanas é preocupante do ponto de vista da saúde pública devido à convivência de humanos, vida silvestre e mosquitos dessas regiões, o que cria um potencial para o transbordamento do vírus. O risco de reurbanização da febre amarela continua sendo uma preocupação importante, dado o amplo espalhamento do mosquito Aedes aegypti em toda a América do Sul”, afirmam os pesquisadores. Segundo o grupo, a alta cobertura vacinal tem sido fundamental para proteger a população de Manaus e das regiões vizinhas contra novos casos da doença. No entanto, o grupo vê com preocupação a queda nas taxas de vacinação, que leva a um aumento do risco de novos surtos na região.
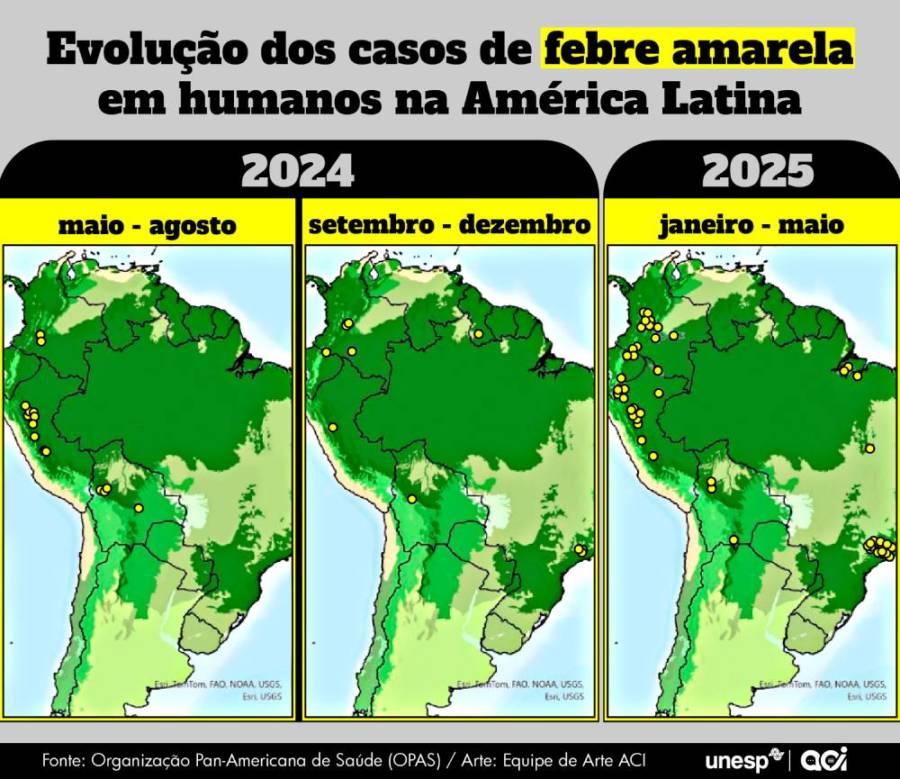
A combinação entre o aumento de casos, a baixa cobertura vacinal e as ocorrências em áreas urbanas reacendeu temores quanto à possibilidade de que a febre amarela voltar a ser transmitida por mosquitos da espécie Aedes aegypti, os mesmos vetores da dengue. Caso isso ocorra, as chances são que os casos escalem de maneira muito mais rápida, uma vez que o vetor atual é um mosquito que pica em horários e áreas mais limitadas, o que permite um maior controle da doença.
“A maior preocupação é a possibilidade de que o vírus se adapte para o Aedes aegypti, que era o vetor histórico da febre amarela, mas que não transmite a doença no Brasil desde 1942”, destaca Nogueira, que também foi Presidente da Sociedade Brasileira de Virologia entre 2017 e 2019. O pesquisador afirma que, caso isso ocorra, o país poderá enfrentar epidemias de febre amarela ainda mais graves do que as registradas em 2016 e 2017, consideradas os maiores surtos da doença desde 1980.
Vacinar é a principal ferramenta de prevenção
Segundo o virologista, uma das características que facilita administrar os surtos de febre amarela é o fato de, no Brasil, ela ser transmitida apenas por mosquitos dos gêneros Haemagogus e Sabethes, que costumam estar mais presentes nas copas das árvores. Essa característica facilita a contaminação de macacos, mais do que a de humanos, e possibilita às autoridades prever e mapear a ocorrência da doença por meio dos macacos mortos ou doentes.
“O Brasil tem um programa de vigilância de febre amarela excepcional”, diz Nogueira. “Normalmente, os macacos doentes precedem os casos humanos porque a explosão da circulação dentro da mata é muito maior e, em geral, eles estão mais próximos da área dos mosquitos,” explica. Outra característica que auxilia o trabalho de prevenção é a elevada suscetibilidade ao vírus dos macacos das regiões das Américas, que se reflete em mortes mais velozes e contribui para chamar a atenção dos técnicos.
Com base nisso, o Governo Federal conta com um programa de controle de primatas não-humanos que são encontrados mortos ou doentes. Uma das principais ferramentas é o Sistema de Informação em Saúde Silvestre da Fiocruz. Nele, qualquer indivíduo que encontre um macaco morto ou doente consegue registrar a ocorrência, que gera um alerta em tempo real para equipes de vigilância e saúde. Uma vez localizado o primata, são realizadas coletas de material que passarão por uma análise para determinar a doença ou causa de morte.
Esse mecanismo, além de permitir que governos e sociedade civil reforcem medidas de segurança contra a febre amarela, também viabiliza um mapeamento das ocorrências da doença em território nacional, com o objetivo de identificar áreas de risco e zonas mais vulneráveis. “O problema não é detectar, nós fazemos isso muito bem. Também não é saber aonde ele vai, nós temos isso mapeado. O problema é vacinar a população”, reforça Nogueira.
Em especial, o desafio é vacinar a população que está mais vulnerável ao contágio, que costumam ser pessoas que moram em regiões rurais, próximas a áreas de mata, e adultos de 16 a 35 anos. “Somos muito bons de vacinar crianças, mas não sabemos vacinar adultos. Fica a pergunta: como chegar nessas pessoas?”, questiona Nogueira.
A pergunta permanece sem resposta. O virologista destaca que a vacinação segue sendo o principal meio de controle e prevenção de surtos. Neste quesito, o Brasil se encontra em uma posição privilegiada: além de se tratar de um imunizante barato (em 2020 ele custava apenas R$4,15), somos o maior produtor mundial da vacina. A aplicação também é simples: uma única dose é suficiente para conferir imunidade por toda a vida, não sendo necessária dose de reforço. A vacina, que está disponível gratuitamente em postos de saúde do SUS, não é recomendada apenas para gestantes, pessoas com alergia à proteína do ovo, ou pessoas que sofrem de imunodeficiências graves.
Macacos não são uma ameaça
É importante reforçar que, embora os macacos sejam afetados pela doença, não são capazes de transmiti-la, e não representam risco epidemiológico para humanos. No entanto, por não possuírem defesas naturais contra o vírus, muitas espécies têm suas populações drasticamente reduzidas durante os surtos. Foi o que aconteceu com os bugios que habitavam a região da Serra da Cantareira, em São Paulo. Entre 2017 e 2018, o Brasil enfrentou seu maior surto da doença, o que resultou na morte de aproximadamente 80% da população de bugios da área.
A alta vulnerabilidade dos macacos é, também, o que confere à febre amarela seu caráter cíclico: os maiores surtos costumam ocorrer a cada sete ou oito anos. Esse é o tempo necessário para que a população de primatas volte a crescer e repopular as zonas de mata, até alcançar um número de indivíduos suficiente para que o vírus volte a circular entre eles e, eventualmente, “escape” para os humanos por meio do mosquito.
Essa janela de tempo tem ficado cada vez mais curta uma vez que a doença saiu da região amazônica e alcançou áreas mais populosas, como o estado de São Paulo. “O que acontece agora é que estamos observando pequenas epidemias todos os anos, porque o vírus está caminhando dentro desse ambiente cheio de primatas, cheio de mosquitos Haemagogus e cheio de pessoas não vacinadas. A situação é crítica”, diz Nogueira. Essa, entretanto, não é a primeira vez que o vírus da febre amarela se concentra no estado de São Paulo. No passado, ele era transmitido principalmente por uma outra espécie de mosquito, o Aedes aegypti, célebre por estar associado à transmissão da dengue.
Uma doença viajante
A história da disseminação da febre amarela está intimamente relacionada ao passado de colonização, interiorização e urbanização do Brasil. O vírus é de origem africana e, há mais de 500 anos, era transmitido através da picada de mosquitos Aedes aegypti infectados. A enfermidade alcançou terreno americano por meio dos navios que transportavam escravizados para trabalhar no Novo Mundo.
“Durante o processo de colonização, os navios traziam os mosquitos Aedes e, também, pessoas infectadas que pudessem transmitir a doença. Durante todo o período colonial, o vírus veio para as Américas inúmeras vezes”, relata Nogueira.
O virologista conta que um marco significativo nessa história ocorreu quando o vírus se adaptou aos mosquitos da região. Desta forma, sua transmissão passou a acontecer tanto por meio do Aedes, de origem africana, quanto pelo Haemagogus e o Sabethes, que são locais. Não se sabe exatamente em qual período da história colonial essa adaptação aconteceu, mas, a partir de então, a febre amarela passou a ser independente do transporte da África e teve início um novo ciclo da doença.
Dessa adaptação decorreram grandes surtos da doença no Brasil, principalmente nas regiões Nordeste e Sudeste. Aos poucos, o vírus foi sendo transportado ao interior do país, especialmente a partir do final do século 19, com o ciclo do café. Os imigrantes europeus, que vieram para trabalhar na lavoura cafeeira, eram muito suscetíveis justamente por nunca terem exposição ao vírus. A interiorização e o desmatamento no Brasil naquela época empurraram a febre amarela para a região amazônica. Lá, o ciclo da doença passou a envolver, também, os primatas das Américas. Nesse ponto a doença já estava bem estabelecida, com seus três atores principais: mosquitos, macacos e humanos.
Desde então, o Brasil, assim como demais países da região das Américas, enfrenta surtos periódicos, que inicialmente ocorriam em intervalos de sete ou oito anos, e tem se tornado mais frequentes nos últimos anos. “A situação ficou complicada a partir dos anos 2000, quando a doença voltou a se movimentar e começou a descer, deixando a região amazônica”, diz Nogueira. Essa movimentação levou aos primeiros surtos de febre amarela registrados em Minas Gerais, em 2001, em Brasília, em 2008, e na capital paulista, em 2017, com os casos concentrados na região da Serra da Cantareira.
Encontro perigoso
Para Nogueira, o principal motivo para preocupação é a possibilidade de que o Aedes aegypti volte a ser um vetor da febre amarela, algo que não corre desde 1942, quando o processo de transmissão passou a envolver apenas os mosquitos Haemagogus e Sabethes. A mudança de mosquitos vetores foi crucial para o controle dos surtos da doença e a diminuição dos números de casos. Ao contrário dos Haemagogus, que preferem as copas das árvores, o Aedes aegypti é um mosquito prefere alturas menores e, justamente por isso, pica mais humanos do que primatas.
“Será que o vírus perdeu a capacidade de se multiplicar no Aedes aegypti? Não parece”, questiona Nogueira. Ele cita como exemplos dois casos. Em 2007, o Paraguai enfrentou uma epidemia de febre amarela urbana – nomenclatura que identifica a transmissão do vírus pelo mosquito de origem africana. Em 2016, Angola enfrentou uma de suas maiores epidemias de febre amarela urbana, com 884 casos confirmados e 381 óbitos. “Tudo é uma questão de adaptação: quanto mais contato o vírus tiver com o vetor, maiores as chances desse fenômeno acontecer”, diz Nogueira.
Segundo dados do Painel de Monitoramento das Arboviroses, desde janeiro de 2025 até o momento, o país já registrou cerca de 1,5 milhão de casos de dengue. Destes, pouco mais de 820 mil, ou 55%, ocorreram no estado de São Paulo. Em relação à febre amarela, o estado já contabiliza 58 casos, mais da metade dos registros do país, o que acende um alerta para um encontro perigoso entre o Aedes aegypti e o vírus da febre amarela. Caso o medo de Nogueira se concretize, o virologista vislumbra um cenário com epidemias piores do que as de 2016 e 2017, quando o país registrou o recorde de 777 casos e 281 óbitos. Para evitar esse cenário, o pesquisador reforça que o principal caminho é a vacinação que, a longo prazo, garante a erradicação da enfermidade.
Imagem acima: mosquito do gênero Sabethes, um dos vetores da febre amarela no Brasil. Crédito: Rodrigo Conte
